


L'intestino è l’organo deputato all’assorbimento delle sostanze nutritive che provengono dall’alimentazione.
È un tubo della lunghezza di circa 7 metri suddiviso in intestino tenue, o piccolo intestino (a sua volta ripartito in duodeno,
digiuno e ileo), e intestino crasso, o grosso intestino. Quest’ultima parte è formata dal colon destro o ascendente (con l’appendice),
dal colon trasverso, dal colon sinistro o discendente, dal sigma e dal retto. Il tumore del colon - retto è dovuto alla proliferazione
incontrollata delle cellule della mucosa che riveste questo organo. C’è anche chi distingue tra tumore del colon vero e proprio e tumore
del retto, ovvero dell’ultimo tratto dell’intestino, in quanto possono manifestarsi con modalità e frequenze diverse. Questo è soprattutto
vero per quei tumori del retto insorti nella porzione di retto più bassa (più vicina all'ano): il cosiddetto retto sottoperitoneale.
il tumore del colon - retto è al secondo posto per incidenza e mortalità neoplastica nella popolazione Italiana.
Nel 2007: incidenza di 46.963 nuovi casi, mortalità di 15.820 casi, tasso grezzo di incidenza per 100.000 abitanti = 101,02 uomini e 67,89 donne, prelevanza globale = 286.209 malati. Dati in continua crescita: da circa 30.000 nuovi casi l’anno nel 1990 ai 47.612 nuovi casi del 2008, con 295.457 malati e 15.631 decessi.
| Sede | Colon Retto | Colon Retto |
|---|---|---|
| Sesso | Donne+Uomini | Donne+Uomini |
| Perdiodo | 2010 | 2010 |
| Regioni | Calabria | Italia |
| Eta | 0-84 | 0-84 |
| Abitanti | 1961950 | 58752133 |
| Classi d’età | 497 | 16170 |
| Popol | 25.32 | 27.52 |
| Perdiodo | 1225 | 51157 |
| Mortalità (n.deces) | 62.45 | 51157 |
| Mortalità (t.grez) | 25.32 | 27.52 |
| Incid (n.casi) | 1225 | 51157 |
| Incid (tasso) | 62.45 | 87.07 |
| Prev (n.malati) | 6289 | 328300 |
| Prev (prop) | 320.56 | 6289 |
Nei Paesi occidentali il cancro del colon - retto rappresenta il terzo tumore maligno per incidenza e mortalità, dopo quello della mammella nella donna e quello del polmone e della prostata nell’uomo. La malattia, abbastanza rara prima dei 40 anni, è sempre più frequente a partire dai 60 anni, raggiunge il picco massimo verso gli 80 anni e colpisce in egual misura uomini e donne. Negli ultimi anni si è assistito a un aumento del numero di tumori, ma anche a una diminuzione della mortalità, attribuibile soprattutto a un’informazione più adeguata, alla diagnosi precoce e ai miglioramenti nel campo della terapia.
Molte sono le cause che concorrono a determinare la malattia: tra esse ne sono state individuate alcune legate alla dieta e all’alimentazione, altre genetiche e altre di tipo non ereditario. Fattori nutrizionali: molti studi dimostrano che una dieta ad alto contenuto di calorie, ricca di grassi animali e povera di fibre è associata a un aumento dei tumori intestinali; viceversa, diete ricche di fibre (cioè caratterizzate da un alto consumo di frutta e vegetali) sembrano avere un ruolo protettivo. Fattori genetici: è possibile ereditare il rischio di ammalarsi di tumore del colon - retto se nella famiglia d’origine si sono manifestate alcune malattie che predispongono alla formazione di tumori intestinali. Tra queste sono da segnalare le poliposi adenomatose ereditarie (tra cui l’adenomatosi poliposa familiare o FAP, la sindrome di Gardner e quella di Turcot) e quella che viene chiamata carcinosi ereditaria del colon - retto su base non poliposica (detta anche HNPCC o sindrome di Lynch). Si tratta di malattie trasmesse da genitori portatori di specifiche alterazioni genetiche, e che possono anche non dar luogo ad alcun sintomo. La probabilità di trasmettere alla prole il gene alterato è del 50 per cento, indipendentemente dal sesso. Fattori non ereditari: sono importanti l’età (l’incidenza è 10 volte superiore tra le persone di età compresa tra i 60 e i 64 anni rispetto a coloro che hanno 40-44 anni), le malattie infiammatorie croniche intestinali (tra le quali la rettocolite ulcerosa e il morbo di Crohn), una storia clinica passata di polipi del colon o di un pregresso tumore del colon - retto. Polipi e carcinomi che non rientrano tra le sindromi ereditarie illustrate sopra vengono definiti "sporadici", sebbene anche in questo caso sembra vi sia una certa predisposizione familiare. Si stima che il rischio di sviluppare un tumore del colon aumenti di 2 o 3 volte nei parenti di primo grado di una persona affetta da cancro o da polipi del grosso intestino.
La maggior parte dei tumori del colon - retto deriva dalla trasformazione in senso maligno di polipi, ovvero di piccole escrescenze, di per sé benigne, dovute al proliferare delle cellule della mucosa intestinale. Il polipo può essere definito, in base alle sue caratteristiche, sessile (cioè con la base piatta) o peduncolato (ovvero attaccato alla parete intestinale mediante un piccolo gambo). Non tutti i polipi, però, sono a rischio di malignità. Ve ne sono infatti tre diversi tipi: i cosiddetti polipi iperplastici (cioè caratterizzati da una mucosa a rapida proliferazione), amartomatosi (detti anche polipi giovanili e polipi di Peutz-Jeghers) e adenomatosi. Solo questi ultimi costituiscono lesioni precancerose e di essi solo una piccola percentuale si trasforma in neoplasia maligna. La probabilità che un polipo del colon si evolva verso una forma invasiva di cancro dipende dalla dimensione del polipo stesso: è minima (inferiore al 2 per cento) per dimensioni inferiori a 1,5 cm, intermedia (2-10 per cento) per dimensioni di 1,5-2,5 cm e significativa (10 per cento) per dimensioni maggiori di 2,5 cm. Una volta trasformatasi in tessuto canceroso, la mucosa intestinale può presentarsi con caratteristiche diverse a seconda dell’aspetto visibile al microscopio, e di conseguenza prendere un nome diverso: adenocarcinoma, adenocarcinoma mucinoso, adenocarcinoma a cellule ad anello con castone, carcinoma (più raro). Inoltre tutti i cancri del colon - retto possono avere un aspetto a polipo, a nodulo oppure manifestarsi con ulcere della mucosa.
Nella maggior parte dei casi i polipi non danno sintomi; solo nel 5 per cento dei casi possono dar luogo a piccole perdite di sangue rilevabili con un esame delle feci
per la ricerca del cosiddetto "sangue occulto".
Il tumore del colon - retto si manifesta, nella metà dei casi, nel sigma (ovvero nell’ultima parte del colon vero e proprio) e nel retto; in un quarto di malati è il colon
ascendente a essere colpito, mentre la localizzazione della malattia nel colon trasverso e in quello discendente si verifica in un caso su cinque circa.
Al momento della diagnosi, circa un terzo dei malati presenta già metastasi a livello del fegato e, comunque, una parte delle persone colpite andrà incontro a una
diffusione della malattia a livello del fegato, perché i due organi sono strettamente collegati dal punto di vista della circolazione sanguigna. I sintomi sono molto
variabili e condizionati da diversi fattori quali la sede del tumore, la sua estensione e la presenza o assenza di ostruzioni o emorragie: ciò fa sì che le manifestazioni
del cancro siano sovente sovrapponibili a quelle di molte altre malattie addominali o intestinali. Per questo sintomi precoci, vaghi e saltuari quali la stanchezza e la
mancanza di appetito, e altri più gravi come l’anemia e la perdita di peso, sono spesso trascurati dal paziente. Talora una stitichezza ostinata, alternata a diarrea,
può costituire un primo campanello d’allarme.
Esistono cause molteplici alla base dei tumori del colon - retto: da quelle ambientali e legate alle abitudini di vita a quelle genetiche, alla familiarità.
Mentre poco si può fare per prevenire un tumore che abbia una causa genetica ossia legato ad una familiarità per la malattia, se non attuare tutto quanto possa portare
ad una sua diagnosi quanto più precoce possibile, di più può essere fatto per evitare quei comportamenti che possano favorire la insorgenza di un tumore del colon - retto.
Sappiamo ad esempio che tali tumori sono molto rari all'interno di comunità vegetariane o nelle quali la dieta risulta particolarmente ricca di fibre vegetali,
al contrario di quanto avviene nei paesi occidentali del cosiddetto benessere, ove la dieta a base di prodotti animali è molto frequente. Modificare le nostre abitudini
alimentari può, pertanto, aiutare a prevenire il tumore colorettale.
Tra i fattori di rischio legati allo stile di vita, la dieta rappresenta quello più studiato. Benché la ricerca abbia fornito in merito risultati in parte contrastanti,
ora si può affermare con una relativa certezza che una dieta ad alto contenuto di grassi animali e proteine (che provoca a sua volta il rilascio nell’intestino di grandi
quantità di acidi biliari) è in grado di favorire la trasformazione maligna di eventuali polipi del colon preesistenti. Ciò significa che la dieta sbagliata difficilmente
sarà l’unica causa di un tumore del colon, ma che può dare una mano, in senso negativo, ad altri fattori di rischio. I grassi vegetali, invece, ovvero i cosiddetti grassi
insaturi, non sono rischiosi.
A proteggere ci pensano invece le fibre alimentari, in particolare quelle che non vengono digerite, come la crusca. L’effetto protettivo delle fibre è stato ipotizzato
in base all’osservazione che le popolazioni vegetariane hanno un’incidenza di carcinoma del colon - retto ridotta del 30 per cento circa.
Ecco alcune semplici regole messe a punto dal National Cancer Institute statunistense per prevenire questo tipo di tumore:
• ridurre l’assunzione di grassi animali al 30 per cento delle calorie totali;
• consumare quotidianamente frutta e verdura;
• limitare l’alcol a un bicchiere di vino a pasto;
• dimagrire se si è obesi, evitare di ingrassare;
• aumentare l’apporto di fibre;
• limitare al massimo il consumo di cibi con conservanti (compreso il sale) o affumicati.
Ricordarsi poi che è fondamentale, se una persona sa di essere a rischio elevato perché ha avuto parenti con questo tumore in uno o l'altro dei rami familiari,
sottoporsi ad accertamenti mirati e, ovviamente, osservare uno stile di vita (vedi dieta) più responsabile.
Un esame poco praticato in Italia, ma molto utile, è l’esplorazione rettale da parte del medico. Andrebbe effettuata almeno una volta l’anno nel corso di una normale visita dal medico di
famiglia e consentirebbe di individuare precocemente un buon numero di tumori del retto. Soprattutto, in presenza di sanguinamento dall'ano, pure se nella maggior parte dei casi questo
possa essere legato a una malattia assolutamente benigna come le emorroidi, essendo però anche una spia di una patologia più grave (presenza di polipi o tumori maligni) si
dovrà sempre eseguire non solo una esplorazione rettale ma anche un esame endoscopico (rettosigmoidoscopia o meglio colonscopia totale).
La ricerca del sangue occulto nelle feci è in grado di identificare il 25 per cento circa dei tumori del colon - retto. Se viene associata a una colonscopia (ovvero a un esame del colon con
un apposito tubo flessibile), effettuata ogni dieci anni dopo i 50 anni di età, è in grado di individuare il 75 per cento dei tumori.
Alcune società scientifiche, come l’American Cancer Society, raccomandano di sottoporsi a queste due pratiche di screening appena compiuti i 50 anni, indipendentemente dalla presenza di
una familiarità per il tumore. Secondo altre società scientifiche, la colonscopia dovrebbe essere un esame di secondo livello (ovvero da farsi solo se la ricerca del sangue occulto è
positiva, oppure nelle persone ad alto rischio per ragioni genetiche o di familiarità).
È invece certo che vi si devono sottoporre tutti coloro che manifestano sintomi intestinali compatibili con la diagnosi di tumore del colon e coloro che hanno avuto un familiare con queste
patologie. In questo caso le colonscopie vengono effettuate più frequentemente, in genere ogni cinque anni, mentre la ricerca del sangue occulto nelle feci viene fatta ogni anno.
La diagnosi si avvale dell’esame clinico, che consiste nella palpazione dell’addome alla ricerca di eventuali masse a livello dell’intestino, del fegato e dei linfonodi, e nell’esplorazione rettale (circa il 70 per cento dei tumori del colon si sente con le dita). In aggiunta alla clinica esistono poi diverse indagini strumentali che permettono di diagnosticare il tumore e, in seguito, di eseguirne la stadiazione, ovvero di valutarne la gravità. L’esame più specifico è la colonscopia che, grazie alla possibilità di eseguire una biopsia, consente di fare subito l’analisi istologica, ovvero l’esame del tessuto. In alternativa, quando la lesione ha raggiunto una grandezza superiore a un centimetro, si possono utilizzare altre metodiche, quali il clisma opaco a doppio contrasto e l’ecografia transrettale nel caso dei tumori del retto, che è utile anche per definire, in fase preoperatoria, il grado di infiltrazione del tumore nella parete dell’intestino; l’ecografia fornisce anche indicazioni sullo stato dei linfonodi più vicini. L'iter diagnostico viene completato anche della TAC addome con mezzo di contrasto: essa permette di valutare i rapporti con gli organi circostanti, lo stato dei linfonodi e le eventuali metastasi presenti nell’addome. Per identificare l’esistenza di metastasi a distanza si può fare una radiografia del torace (o una TAC torace, se indicata), un’ecografia epatica, una scintigrafia ossea e la biopsia di eventuali lesioni. Talvolta vengono utilizzati a questo scopo anche la risonanza magnetica o la PET (tomografia a emissione di positroni). La prima di questi ultimi due esami, in special modo se eseguita con bobina interna risulta di grande importanza per la stadiazione dei tumori del retto.
È possibile determinare con un prelievo di sangue i valori di CEA (antigene carcino-embrionario): questo marcatore, di scarsa utilità nella diagnosi precoce e nello screening, riveste invece un ruolo importante per valutare la gravità della malattia, in quanto la concentrazione è direttamente collegata all’estensione del cancro. Il CEA è anche utile nel monitoraggio della risposta al trattamento farmacologico (scende infatti se la chemioterapia è efficace) o per la verifica della ripresa della malattia (risale in caso di ricadute). Oltre al CEA viene utilizzato anche un altro marcatore, il CA 19.9 detto anche GIKA. Un altro marker l'AFP può rappresentare, se positivo, la spia di una possibile diffusione della malattia al fegato (metastasi epatiche). Nella diagnosi preoperatoria e in quella postoperatoria (basata sull'esame istolologico definitivo) è importante non solo accertare la natura e il tipo di tumore ma eseguire la sua stadiazione: capire, cioè, quanto avanzato sia il tumore. Per far questo si ricorre a delle classificazioni. La più usata e internazionalmente riconosciuta è quella che si riferisce al sistema TNM (dove T sta per la dimensione del tumore, N per il numero di linfonodi coinvolti e M per le metastasi eventualmente presenti). E', infine, importante valutare il cosiddetto Grading del tumore, ovvero il suo grado di aggressività che si distingue in tre livelli differenti.
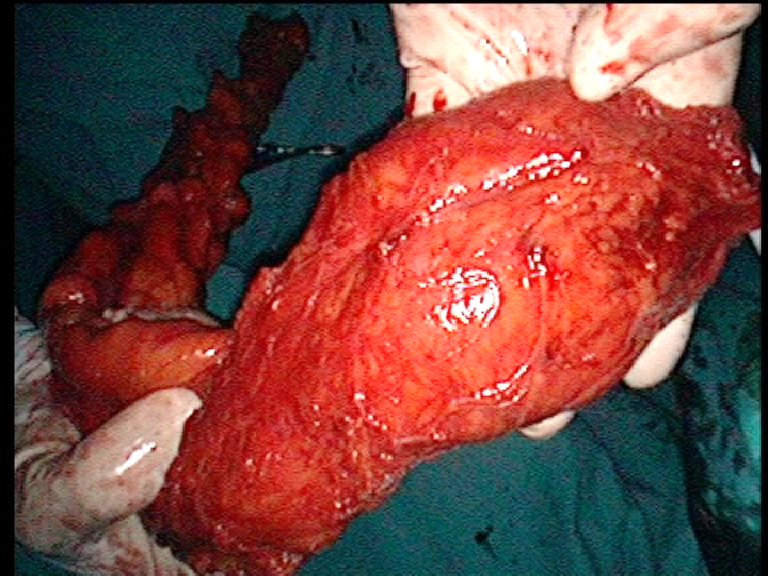
La terapia di scelta è la chirurgia: sulla base della posizione del tumore si procederà con un intervento parziale o, nei casi più gravi, con la totale asportazione del tratto di colon interessato o del retto. Rispetto agli interventi demolitivi effettuati fino a non molti anni fa, la chirurgia del tumore del colon e soprattutto quella per il tumore del retto si è fatta sempre più conservativa. Oramai è sempre più raro il ricorso (lo si riserva ai pazienti realmente molto anziani o ad alto rischio) alla creazione della cosiddetta stomia (ovvero all’apertura dell’intestino sulla parete addominale con la creazione del cosiddetto ano artificiale, ovvero un’apertura che consenta di raccogliere le feci con appositi presidi). La radioterapia preoperatoria può, in casi selezionati, ridurre il volume e l’estensione tumorale, permettendo quindi interventi chirurgici che conservano l’orifizio anale naturale. Nei casi sempre più rari in cui si rende necessario confezionare un ano artificiale (colostomia o ileostomia) assume un ruolo fondamentale la riabilitazione sia fisica sia psicologica dei pazienti portatori di stomia. Diventa importante indirizzare il malato ad un terapista enterostomale o ad un centro di terapia enterostomale. Oggi, soprattutto in centri particolarmente specializzati, gli interventi di resezione colo rettale per cancro vengono eseguiti per via laparoscopica (mininvasiva) attraverso piccole cannule introdotte nella cavità addominale, senza necessità di eseguire grandi incisioni chirurgiche. Studi clinici i cui risultati sono disponibili sin dalla fine degli anni 90, inizi del 2000 hanno evidenziato come la chirurgia laparoscopica del colon retto offra gli stessi risultati oncologici (guarigioni, sopravvivenze a distanza) della chirurgia a cielo aperto, migliorando significativamente la qualità di vita postoperatoria, diminuendo il dolore postoperatorio, facendo riprendere più rapidamente tutte le funzioni fisiche e fisiologiche e le attività sociali e lavorative. Il volume di resezione del colon o del retto varia a seconda della localizzazione e dell'estensione del tumore e, comunque per fini di radicalità deve includere sempre il peduncolo vascolare all'origine. In questo modo si è sicuri di asportare tutti i linfonodi regionali (vedi figura sottostante).
Quando si procede all’asportazione del retto è possibile, in alcuni casi, creare una tasca con un altro tratto di intestino, in modo da consentire al paziente di eliminare le feci per via naturale:
ciò è fattibile solo se il cancro non ha coinvolto lo sfintere anale (pouch colica o ileale). In tumori del retto localizzati al di sotto dei 12 cm è poi possibile eseguire un trattamento locale
mediante una tecnica molto sofisticata denominata Microchirurgia Endoscopica Transanale o TEM, anch'essa eseguita solo in centri specializzati.
Un altro importante principio nella chirurgia radicale dei tumori del retto è che la asportazione di questa parte di intestino deve essere fatta in blocco con tutto il tessuto grasso che lo circonda
(escissione totale del mesoretto o TME) e la fascia che questo tessuto ricopre (fascia del mesoretto).
Un altro intervento, attuato in casi selezionati, è la resezione di eventuali metastasi al fegato.
La chemioterapia svolge un ruolo fondamentale nella malattia avanzata non operabile, ma non solo. Recentemente sono stati intrapresi diversi studi per valutare l’efficacia di un trattamento
chemioterapico cosiddetto adiuvante, cioè effettuato dopo l’intervento chirurgico per diminuire il rischio di ricaduta (come avviene già per il tumore della mammella): i primi dati a disposizione
sono positivi.
Sono positivi anche gli studi sulla terapia neoadiuvante, cioè effettuata prima dell’intervento per ridurre la dimensione del tumore e facilitare il compito del chirurgo.
Infine, nel tumore del colon, la radioterapia sia pre sia post operatoria, a seconda delle indicazioni, svolge un ruolo fondamentale: è stato dimostrato infatti che essa è in grado di diminuire le
ricadute locali e di allungare la sopravvivenza.
In particolare la chemioradioterapia neoadiuvante (preoperatoria) nel tumore del colon medio-basso (al di sotto della riflessione peritoneale in gergo tecnico) è indicata in tutti i casi di neoplasie
localmente avanzate, migliorando significativamente i risultati di guarigione e sopravvivenza a distanza. La radioterapia preoperatoria può anche essere impiegata per evitare interventi
particolarmente demolitivi qualora il tumore sia molto vicino all'orificio anale, tale da necessitare di un intervento che coinvolga anche lo sfintere anale. In questi casi la radioterapia può
consentire la riduzione del tumore e la sua risalita rispetto al margine dell'ano e permettere al chirurgo o di eseguire una resezione locale (TEM) o un intervento di resezione del retto (anteriore)
con conservazione dello sfintere e del canale anale, eseguita sia laparoscopicamente o ad addome aperto.
Un discorso a parte meritano i farmaci biologici, ultilizzati al momento solo in alcune situazioni particolari. Il bevacizumab è un anticorpo monoclonale, diretto contro la proteina VEGF.
È indicato come trattamento per il tumore del colon - retto avanzato in associazione alla chemioterapia. Il cetuximab è un anticorpo monoclonale diretto contro la proteina EGFR.
È stato registrato per l’uso con irinotecan (un chemioterapico classico) nei pazienti già trattati per tumore del colon avanzato con cellule tumorali positive per EGFR.
La indicazione a terapia con farmaci biologici e posta in base ai risultati di accertamenti specifici sulle cellule tumorali ricavate dal pezzo operatorio
(porzione di colon o retto asportata chirurgicamente) quali la determinazione delle EGFR (ormai comunemente eseguita in molti laboratori ospedalieri di anatomia patologica)
e il K-RAS (eseguito in centri specialistici solamente, ma di estrema importanza).
Infine è in sperimentazione l’erlotinib, una piccola molecola diretta contro EGFR, somministrabile per bocca.
Un programma organizzato di screening di un numero più o meno grande di cittadini è un programma sanitario che si rivolge ad una ben definita popolazione, considerata a particolare rischio per età o per altre caratteristiche e che viene sottoposta ad un test di screening di facile esecuzione, innocuo, ripetibile, facilmente accettabile, al fine di selezionare un sottogruppo di popolazione
positivo al test da sottoporre ad ulteriori e più sofisticate indagini diagnostiche.
Ciò può consentire di cogliere una malattia pre-tumorale o tumorale nelle sue prime fasi di sviluppo, in modo da garantire un tempestivo intervento terapeutico. Un intervento precoce sarà limitato e
conservativo, consentirà la risoluzione della patologia e aumenterà le probabilità di guarigione completa.
Il programma di screening dei tumori del colon - retto prevede che le persone appartenenti alla fascia di età 50-69 anni (uomini e donne) siano sottoposte ogni due anni al test per la ricerca del sangue
occulto nelle feci con unico prelievo e senza restrizioni dietetiche. Per coloro in questa fascia d'età che non abbiano mai eseguito una colonscopia viene consigliata la sua esecuzione una tantum,
all'inizio del percorso di screening. Tale accertamento (vedi paragrafo riguardante i soggetti a rischio) diventa obbligatorio in caso di familiarità per tumori del colon - retto.
Il test di screening è il cosiddetto test del sangue occulto nelle feci (FOB test - Fecal Occult Blood test). Per eseguire il test è necessario un kit con le istruzioni per eseguirlo.
Esistono due diversi tipi di test rapidi per la determinazione del sangue occulto nelle feci: il test al Guaiaco e quelli immunochimici. Mentre il primo non riesce a distinguere tra sangue di
provenienza animale e sangue umano e costringe, pertanto, a restrizioni dietetiche come il non mangiar carne per almeno tre giorni prima dell'esame, i secondi sono specifici per il sangue umano
e consentono di non seguire alcun regime dietetico preparatorio. I test immunochimici, infine sono caratterizzati da una specificità e una sensibilità maggiore rispetto al test al Guaiaco.
Il prelievo di feci per il test è semplice, non necessita di diete particolari e si esegue a casa propria, seguendo accuratamente le istruzioni consegnate.
Se il test risulterà negativo (vale a dire in assenza di sangue occulto nelle feci) la persona, ricevuta la risposta, dovrà solo ripetere il test dopo due anni.
Se il test risulterà positivo (presenza di sangue occulto nelle feci), la persona, debitamente informata, dovrà essere seguita in tutto il percorso di approfondimento diagnostico relativo alla
presenza di lesioni tumorali o pretumorali, e dovrà essere indirizzata da un chirurgo o un oncologo per la eventuale cura.
Grande è la possibilità di interventi terapeutici (questi possono variare dalla semplice polipectomia endoscopica per una lesione benigna di piccole dimensioni all'intervento chirurgico radicale
standard o con tecniche mininvasive (vedi sezione chirurgia laparoscopica del colon e del retto e microchirurgia endoscopica transanale - TEM).
Oltre al percorso di screening dedicato a uomini e donne dai 50 ai 69 anni, altre iniziative per favorire la prevenzione e la diagnosi precoce dei tumori del colon - retto sono la esecuzione di
accertamenti a familiari di persone a cui sia stato diagnosticato un tumore del colon - retto come, ad esempio, la colonscopia per persone nella fascia di età 70-80 anni che non abbiano eseguito
tale accertamento negli ultimi dieci anni.
1) Le proposte di accertamento ai familiari di persone affette da tumori del colon - retto
E' documentato un aumentato rischio di neoplasie del colon-retto nei familiari di primo grado di persone affette da tumori del colon - retto, se insorto prima dei 70 anni, in particolare se insorti
prima dei 55-60 anni o in più di un familiare. A queste persone si consiglia di iniziare i controlli almeno 10 anni prima dell'età in cui al familiare è stato diagnosticato il tumore.
Il primo controllo proposto è la colonscopia. Anche i parenti eligibili di età oltre i 70 anni dovrebbero essere sottoposti ad una visita chirurgica preventiva. Qualora non sia possibile eseguire
la colonscopia, può essere eseguito un esame alternativo quale la Rx clisma opaco a doppio contrasto, la TAC-colonscopia virtuale o il test per la ricerca del sangue occulto nelle feci.
2) La proposta di colonscopia alle persone di età compresa tra 70 e gli 80 anni
L'elevarsi dell'incidenza di cancro del colon - retto con l'età e il continuo elevarsi della aspettativa di vita nella popolazione Italiana rendono consigliabile alle persone di età superiore ai 70 anni
, che non hanno eseguito una colonscopia negli ultimi dieci anni, di eseguire tale accertamento. Per questo, sempre all'interno delle iniziative previste per la prevenzione e la diagnosi precoce dei
tumori del colon - retto, l'esame è proposto a tutti coloro che sono in queste condizioni.